|
تضامنًا مع حق الشعب الفلسطيني |
استئصال المرارة
| استئصال المرارة | |
|---|---|
| Cholecystectomy | |
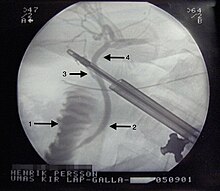
صورة بالأشعة السينية لعملية استئصال المرارة عن طريق تنظير البطن. 1 - الاثنا عشري. 2 - القناة الصفراوية المشتركة. 3 - قناة المرارة. 4 - القناة الكبدية.
| |
| تعديل مصدري - تعديل |

اسْتِئْصَالُ المَرَارةِ[1] هو الاستئصال الجراحي للمرارة وهو علاج شائع لأعراض حصى المرارة وحالات المرارة الأخرى. والخيار الجراحي الأمثل هو استئصال المرارة بالمنظار، وفي كبار السن، استئصال المرارة الجراحي المفتوح. لكن يمكن أن تؤدي الجراحة إلى متلازمة ما بعد استئصال المرارة.
تعد عملية استئصال المرارة واحدة من أكثر العمليات الجراحية التي تُجرَى في منطقة البطن.[2]
دواعي العملية
تشمل دواعي استئصال المرارة: التهاب المرارة، والمغص الصفراوي، وعوامل الخطر لسرطان المرارة، والتهاب البنكرياس الناجم عن حصوات المرارة. استئصال المرارة هو العلاج الموصى به لالتهاب المرارة الذي قد يكون حادًا أو مزمنًا.[3] وتشمل عوامل الخطر لسرطان المرارة ترسُّب الكالسيوم في جدار المرارة، وقناة البنكرياس غير الطبيعية. يمكن أن يمنع استئصال المرارة الانتكاس في التهاب البنكرياس الذي تسببه حصوات المرارة التي تسد القناة الصفراوية المشتركة.[4]
خَيَارات العملية
استئصال المرارة بالمنظار
حلَّ استئصال المرارة بالمنظار محلّ استئصال المرارة المفتوحة كخيار أول لعلاج حصى المرارة والتهاب المرارة ما لم يكن هناك موانع لنهج المنظار. وذلك لأن الجراحة المفتوحة تترك المريض أكثر عرضة للعدوى.[5] في بعض الأحيان، يتم تحويل استئصال المرارة بالمنظار إلى استئصال المرارة المفتوح لأسباب فنية أو للسلامة.

يتطلب استئصال المرارة بالمنظار عدة شقوق صغيرة (عادةً 4) في البطن للسماح بإدخال منافذ التشغيل، أنابيب اسطوانية صغيرة ما يقرب من 5-10 ملم في القطر، من خلالها يتم وضع الأدوات الجراحية وكاميرا الفيديو في تجويف البطن. تضيء الكاميرا الحقل الجراحي وترسل صورة مكبرة من داخل الجسم إلى شاشة الفيديو، فتعطي الجراح نظرة مقربة من الأعضاء[؟] والأنسجة. يقوم الجراح بمراقبة الشاشة وتنفيذ العملية من خلال تحريك الأدوات الجراحية.
لبدء العملية، يتم تخدير المريض ووضعه مستلقيًا على طاولة العملية. ويقوم الجراح بعمل شق صغير في السرة[؟]، باستخدام إما إبرة فيريس أو تقنية حسون. يضخم الجراح تجويف البطن باستخدام ثاني أكسيد الكربون لخلق مساحة عمل، وتُوضَع الكاميرا ويتم فحص تجويف البطن. تُفتَح منافذ إضافية أسفل الضلوع. يتم تحديد قاع المرارة، واستئصالها، ثم الإغلاق. تُسحب المرارة أفقيًا لفتح مثلث كالوت (الشريان الكيسي، والقناة الكيسية، والقناة الكبدية المشتركة). ويُشرَّح المثلث بلطف لمسح الغطاء البريتوني. يتطلب هذا النوع من الجراحة مهارة جراحية دقيقة، ويمكن أن يتم ذلك في حوالي ساعة.
في الآونة الأخيرة، تم تطوير تقنيات جديدة لإجراء هذه الجراحة من خلال شق واحد في سرة المريض. وتُسمّى هذه التقنية المتقدمة جراحة شق واحد بالمنظار أو «سيلز». في هذا الإجراء، بدلًا من عمل 3-4 أربعة شقوق صغيرة مختلفة، يتم إجراء قطع واحد (شق) من خلال السرة. ومن خلال هذا القطع، يتم إدراج الأدوات الدوارة المتخصصة للقيام بالعملية. وقد لُوحِظ وجود نسبة أعلى بكثير من مضاعفات الجروح، وتحديدًا تطور الفتق، مع سيلز.[6] وأيضًا مع خطر أعلى لإصابة القناة الصفراوية.[7][8]
يُنصَح بمنظار القناة الصفراوية في المبادئ التوجيهية لعلاج الحصوات الصفراوية في المرارة. وفشل هذه التقنية أمر شائع نتيجة لحصوات القناة الصفراوية المشتركة الكبيرة. وقد تم تطوير تقنية جديدة، (الليزر) لتعزيز حالات الحصوات الكبيرة باستخدام هولميوم الليزر والحد من الوقت الشامل للعمليات في علاج داء الصفراء.[9]
استئصال المرارة الجراحي المفتوح
يتم إجراء استئصال المرارة المفتوحة في بعض الأحيان في حالات معينة، مثل فشل الجراحة بالمنظار، وأمراض جهازية شديدة تسبب التعصب من استرواح الصفاق، أو كجزء من عملية زرع الكبد. في استئصال المرارة المفتوحة، عادةً ما يتم شق جراحي ما يقرب من 10 إلى 15 سم تحت حافة القفص الصدري اليمنى. يتم سحب الكبد لأعلى لإزالة المرارة من الكبد، وعادة باستخدام الكي الكهربي.[10]
يرتبط استئصال المرارة المفتوحة مع ألم أكبر بعد الجراحة ومضاعفات الجروح مثل عدوى الجرح والفتق الجراحي مقارنةً باستئصال المرارة بالمنظار، لذلك يتم عمله لحالات مختارة.
المخاطر الإجرائية والمضاعفات
لا يتطلب استئصال المرارة بالمنظار قطع العضلات في البطن، مما ؤدي إلى ألم أقل، وشفاء أسرع، وتحسن المظهر تجميليًا، ومضاعفات أقل مثل العدوى والالتصاقات. يمكن خروج معظم المرضى في نفس اليوم أو في اليوم التالي للجراحة.[11]
المضاعفات غير المألوفة ولكن الخطيرة هي إصابة القناة الصفراوية المشتركة، التي تربط القنوات الكيسية والمشتركة الكبدية إلى الاثنى عشر. يمكن للقناة الصفراوية المصابة أن تسرب الصفراء وتسبب عدوى مؤلمة وخطرة.
يمكن اكتشاف التصاقات البطن البريتونية، وغنغرينا المرارة، وغيرها من المشاكل التي تحجب الرؤية خلال حوالي 5٪ من العمليات الجراحية بالمنظار، مما يضطر الجراحين للتحول إلى استئصال المرارة الجراحي المفتوح لإزالة آمنة للمرارة. [6] وأقرت لجنة مؤتمر التنمية التوافقية، التي عقدتها المعاهد الوطنية للصحة في سبتمبر 1992، استئصال المرارة بالمنظار كعلاج جراحي آمن وفعال لإزالة المرارة، على قدم المساواة في فعالية الجراحة المفتوحة التقليدية. لاحظ الفريق، رغم ذلك، أن استئصال المرارة بالمنظار يجب أن يُؤدَّى فقط من قِبَل الجراحين ذوي الخبرة وفقط على المرضى الذين لديهم أعراض حصوات المرارة.
وبالإضافة إلى ذلك، لاحظ الفريق أن نتائج استئصال المرارة بالمنظار تتأثر إلى حد كبير بالتدريب والخبرة والمهارة. ولذلك، أوصى الفريق بوضع مبادئ توجيهية صارمة للتدريب ومنح وثائق التفويض في الجراحة بالمنظار، وتحديد الكفاءة، ومراقبة الجودة. ووِفقًا للجنة، ينبغي أن تستمر الجهود نحو تطوير نهج لمعالجة الحصوات ليس لإزالتها فحسب، بل أيضا منع تشكيلها أو تكرارها.[7]
أحد المضاعفات الشائعة لاستئصال المرارة هو إصابة غير مقصودة للقنوات الصفراوية المعروفة باسم قنوات لوشكا، تحدث في 33٪ من الحالات. ومن غير إشكالية حتى يتم إزالة المرارة، والقنوات الصغيرة فوق المثانة مما يؤدي إلى تسرب العصارة الصفراوية بعد العملية. يؤدي ذلك إلى تطوير المريض لالتهاب الصفاق الصفراوي في غضون 5 إلى 7 أيام بعد الجراحة، ويتطلب ذلك الدعامة الصفراوية مؤقتًا. من المهم أن يتعرف الطبيب على إمكانية التهاب الصفاق الصفراوي في وقت مبكر وتأكيد التشخيص عن طريق مسح HIDA لخفض معدل الاعتلال. وينبغي أن يبدأ علاج الألم الشديد والعلاج بالمضادات الحيوية في أقرب وقت بعد التشخيص.
خلال استئصال المرارة بالمنظار، يمكن أن يحدث ثقب المرارة بسبب الشد المفرط أثناء تشريح الكبد. ويمكن أن يحدث أيضًا أثناء الاستخراج من البطن. ومن عوامل الخطر لحدوث المضاعفات: عدوى الصفراء، ووجود حصوات أكثر من 15 حصى مرارية، وحجم أكبر من 1.5 سم.[12]
خزعة
بعد الاستئصال، ينبغي إرسال المرارة للفحص المَرَضي لتأكيد التشخيص والبحث عن السرطان. وإذا كان السرطان موجودًا، سوف تكون هناك حاجة لإعادة فتح جزء من الكبد والغدد الليمفاوية في معظم الحالات.[13]
تقدم المرض على المدى الطويل
يحدث في أقلية من السكان، من 5٪ إلى 40٪، حالة تُسمَّى متلازمة ما بعد استئصال المرارة.[14] يمكن أن تشمل الأعراض الضائقة المعوية وألم مستمر في الجزء العلوي الأيمن من البطن.[15]
يعاني ما يصل إلى 20٪ من المرضى من الإسهال المزمن. السبب غير واضح، ولكن يُفترض أن تنطوي على اضطراب في نظام الصفراء. تُشفَى معظم الحالات في غضون أسابيع أو بضعة أشهر، على الرغم من أنه في حالات نادرة قد تستمر هذه الحالة لسنوات عديدة. ويمكن السيطرة عليها بالأدوية مثل الكوليسترامين.
المضاعفات
أخطر مضاعفات استئصال المرارة هو ضرر القنوات الصفراوية. يحدث هذا في حوالي 0.25٪ من الحالات. تسبب الأضرار التي لحقت بالقناة تسرب يتجلى عادة كحمى ويرقان وآلام في البطن عدة أيام بعد استئصال المرارة. يعتمد علاج إصابات القناة الصفراوية على شدة الإصابة، ويتراوح من الدعامات الصفراوية عن طريق تصوير البنكرياس والأقنية الصفراوية بالتنظير الباطني بالطريق الراجع إلى الجراحة.
- التهاب المرارة الهوائي
- تسرب الصفراء
- إصابة القناة الصفراوية (حوالي 5-7 من أصل 1000 عملية. الجراحات المفتوحة والمنظار لها معدل متساوٍ من الإصابات، ولكن الاتجاه الأخير هو إصابات أقل مع تنظير البطن، وقد تكون الحالات المفتوحة غالبًا نتيجة لأن المرارة صعبة للغاية أو محفوفة بالمخاطر لتُزال بتنظير البطن)
- خراج[؟]
- عدوى الجرح
- النزيف (سطح الكبد والشريان الكيسي هي المواقع الأكثر شيوعًا)
- فتق
- إصابة الأعضاء (الأمعاء والكبد هي الأكثر عرضة للخطر، وخاصة إذا أصبحت المرارة ملتصقة / متندبة لأعضاء أخرى بسبب الالتهاب (على سبيل المثال القولون المستعرض)
- تخثر الأوردة العميقة / الانصمام الرئوي (يمكن تقليل المخاطر غير العادية من خلال استخدام أجهزة ضغط متتابعة على الساقين أثناء الجراحة)
- الأحماض الدهنية وسوء امتصاص الفيتامينات التي تذوب في الدهون
تسريبات القناة الكيسية بعد الجراحة
وهي تسريب الجرح من القناة الكيسية بعد العملية الجراحية لاستئصال المرارة. منذ ظهور استئصال المرارة بالمنظار ازدادت الإصابة بذلك مع دراسة تشير إلى أنه يحدث في 0.1 إلى 0.2٪ من المرضى.[16] وهو السبب الأكثر شيوعًا لتسرب الصفراء والأمراض التقنية. وأظهرت دراسة أن 46.6٪ حدثت مع التهاب المرارة الحاد.[17][18]
وتشمل النظريات ما يلي:
1. تحرك القناة الكيسية[19][20]
2. نخر القناة الكيسية: قد يكون النخر ثانويًا للكي الكهربي[21]
3. النخر الثانوي نتيجة نقص التروية: أظهرت إحدى الدراسات أن تدفق الدم يمكن أن يتعطل، وتتواجد أم الدم الكاذبة من الشريان الكبدي الأيمن مما يتسبب في تعطيل إمدادات الدم إلى القناة الكيسية. والحل هو تقسيم الشريان الكيسي.
4. زيادة الضغط الصفراوي: هذا يمكن أن يكون راجعًا إلى بقاء حصوة في القناة الصفراوية المشتركة.
الأعراض
تظهر الحالة من 3 إلى 4 أيام بعد العملية كألم في الربع العلوي الأيمن، يليه الغثيان والقيء والحمى. ويوصف ارتفاع خلايا الدم البيضاء في 68٪ من المرضى. وكذلك يمكن أن تكون اختبارات وظائف الكبد متغيرة للغاية.
التشخيص والعلاج

الاختبار الأولي هو الموجات فوق الصوتية لفحص الاستسقاء، أو بقاء الحصوات. التصوير المقطعي المحوسب لديه حساسية عالية تقترب من 100٪ للكشف عن التسريبات. والتصوير الأكثر نجاحًا هو تصوير البنكرياس والأقنية الصفراوية بالتنظير الباطني بالطريق الراجع. الذي لديه قيمة إضافية للسماح للعلاج الذي غالبًا ما يتكون من قطع الصمام العاصر مع دعامات القناة الصفراوية المشتركة. مع الصرف بالمنظار، غالبًا ما تُحَل التسريبات دون الحاجة إلى إعادة إجراء العملية.
علم الأوبئة
يخضع حوالي 600 ألف شخص لاستئصال المرارة سنويًا في الولايات المتحدة،[22] كما أظهرَ مسحٌ إيطالي لعمليات استئصال المرارة، أنَّ حوالي 100 ألف شخص يخضعون للعملية سنويًا في إيطاليا، مع معدل مضاعفاتٍ بين 1-12%، والتي وصفها الباحثون بأنها مرتفعة.[23] في دراسةٍ أُجريت في مستشفًى في الولايات المتحدة عام 2012، كان عملية استئصال المرارة الإجراءَ الطبي الأكثر شيوعًا في غرفة العمليات.[24]
المراجع
- ^ Q98547939، ص. 39، QID:Q98547939
- ^ آب تو ديت: Laparoscopic cholecystectomy, Sep 29, 2014. Retrieved 2015-02-06. نسخة محفوظة 26 أبريل 2017 على موقع واي باك مشين.
- ^ Goldman، Lee (2011). Goldman's Cecil Medicine (ط. 24th). Philadelphia: Elsevier Saunders. ص. 1017. ISBN:1437727883.
- ^ Goldman 2011، صفحات 1019
- ^ Soper NJ، Stockmann PT، Dunnegan DL، Ashley SW (أغسطس 1992). "Laparoscopic cholecystectomy. The new 'gold standard'?". Arch Surg. ج. 127 ع. 8: 917–21, discussion 921–3. DOI:10.1001/archsurg.1992.01420080051008. PMID:1386505.
- ^ أ ب Garg P، Thakur JD، Garg M، Menon GR (أغسطس 2012). "Single-incision laparoscopic cholecystectomy vs. conventional laparoscopic cholecystectomy: a meta-analysis of randomized controlled trials". Journal of Gastrointestinal Surgery. ج. 16 ع. 8: 1618–28. DOI:10.1007/s11605-012-1906-6. PMID:22580841.
- ^ أ ب Marks، JM (2013). "Single incision laparoscopic cholecystectomy is associated with improved cosmesis scoring at the cost of significantly higher hernia rates: 1-year results of a prospective randomized, mullticenter, single-blinded trial of traditional multiport laparoscopic cholecystectomy vs single-incision laparoscopic cholecystectomy". J Am Coll Surg. ج. 216 ع. 6: 1037–47.
- ^ Joseph، M (2012). "Single incision laparoscopic cholecystectomy is associated with a higher bile duct injury rate: a review and a word of caution". Ann Surg. ج. 256 ع. 1: 1–6. DOI:10.1097/sla.0b013e3182583fde.
- ^ Navarro-Sánchez، Antonio؛ Ashrafian، Hutan؛ Segura-Sampedro، Juan José؛ Martrinez-Isla، Alberto (29 أغسطس 2016). "LABEL procedure: Laser-Assisted Bile duct Exploration by Laparoendoscopy for choledocholithiasis: improving surgical outcomes and reducing technical failure". Surgical Endoscopy. DOI:10.1007/s00464-016-5206-1. ISSN:1432-2218. PMID:27572062.
- ^ Goldman 2011, pp. 696
- ^ Kapoor VK (2007). "Bile duct injury repair: when? what? who?". J Hepatobiliary Pancreat Surg. ج. 14 ع. 5: 476–9. DOI:10.1007/s00534-007-1220-y. PMID:17909716.
- ^ Ashwin Rammohan؛ U.P. Srinivasan؛ S. Jeswanth؛ P. Ravichandran (2012). "Inflammatory pseudotumour secondary to spilled intra-abdominal gallstones". Int J Surg Case Rep. ج. 3 ع. 7: 305–7. DOI:10.1016/j.ijscr.2012.03.013. PMC:3356557. PMID:22543231.
- ^ Kapoor VK (مارس 2001). "Incidental gallbladder cancer". Am. J. Gastroenterol. ج. 96 ع. 3: 627–9. DOI:10.1111/j.1572-0241.2001.03597.x. PMID:11280526.
- ^ "Postcholecystectomy syndrome". WebMD. مؤرشف من الأصل في 2007-07-02. اطلع عليه بتاريخ 2007-08-25.
- ^ Chronic diarrhea: A concern after gallbladder removal?, Mayo Clinic نسخة محفوظة 02 أكتوبر 2013 على موقع واي باك مشين.
- ^ Eisenstein، Samuel؛ Greenstein، A. J.؛ Kim، U؛ Divino، C. M. (2008). "Cystic Duct Stump Leaks". Archives of Surgery. ج. 143 ع. 12: 1178–83. DOI:10.1001/archsurg.143.12.1178. PMID:19075169.
- ^ Shaikh، Irshad A. A.؛ Thomas، Harun؛ Joga، Kishore؛ Amin، A. Ibrahim؛ Daniel، Thomas (أغسطس 2009). "Post-cholecystectomy cystic duct stump leak: a preventable morbidity". Journal of Digestive Diseases. ج. 10 ع. 3: 207–212. DOI:10.1111/j.1751-2980.2009.00387.x.
- ^ Wise Unger، S؛ Glick، G. L.؛ Landeros، M (1996). "Cystic duct leak after laparoscopic cholecystectomy. A multi-institutional study". Surgical endoscopy. ج. 10 ع. 12: 1189–93. DOI:10.1007/s004649900276. PMID:8939840.
- ^ Hanazaki، K؛ Igarashi، J؛ Sodeyama، H؛ Matsuda، Y (1999). "Bile leakage resulting from clip displacement of the cystic duct stump: A potential pitfall of laparoscopic cholecystectomy". Surgical endoscopy. ج. 13 ع. 2: 168–71. DOI:10.1007/s004649900932. PMID:9918624.
- ^ Li، J. H.؛ Liu، H. T. (2005). "Diagnosis and management of cystic duct leakage after laparoscopic cholecystectomy: Report of 3 cases". Hepatobiliary & pancreatic diseases international. ج. 4 ع. 1: 147–51. PMID:15730941.
- ^ Woods، M. S.؛ Shellito، J. L.؛ Santoscoy، G. S.؛ Hagan، R. C.؛ Kilgore، W. R.؛ Traverso، L. W.؛ Kozarek، R. A.؛ Brandabur، J. J. (1994). "Cystic duct leaks in laparoscopic cholecystectomy". American journal of surgery. ج. 168 ع. 6: 560–3, discussion 563–5. DOI:10.1016/s0002-9610(05)80122-9. PMID:7977996.
- ^ Goldman 2011، صفحات 855
- ^ Università degli Studi di Pavia, Errore chirurgico, indice di rischio e colecistectomia videolaparoscopica, 2012 نسخة محفوظة 06 أبريل 2017 على موقع واي باك مشين.
- ^ Lopez-Gonzalez L، Pickens GT، Washington R، Weiss AJ (أكتوبر 2014). "Characteristics of Medicaid and Uninsured Hospitalizations, 2012". HCUP Statistical Brief #183. Rockville, MD: Agency for Healthcare Research and Quality. مؤرشف من الأصل في 2018-12-07.
وصلات خارجية
- Soltes & Radoňak risk score for elective laparoscopic cholecystectomy difficulty
- Video of Laparoscopic Cholecystectomy
- Laparoscopic Cholecystectomy
- "Gallbladder Removal". New York Times. 1 أغسطس 2007. مؤرشف من الأصل في 2017-10-27.
- Information and Photographs of conventional and SILS (LESS) Single Incision Laparoscopic Cholecystectomy[وصلة مكسورة]
- Laparoscopic Cholecystectomy Education Module for surgical trainees
| استئصال المرارة في المشاريع الشقيقة: | |