|
تضامنًا مع حق الشعب الفلسطيني |
فتق مغبني
| فتق مغبني | |
|---|---|
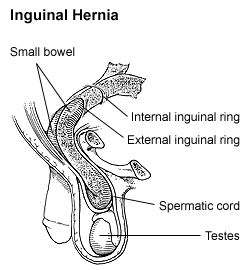 مخطط لفتق مغبني غير مباشر، فتق مغبني صفني.
| |
| النطق | /ˈɪŋɡwᵻnəl ˈhɜːrniə/ |
| معلومات عامة | |
| الاختصاص | جراحة عامة |
| الأسباب | |
| عوامل الخطر | تاريخ العائلة الطبي، التدخين، داء الانسداد الرئوي الزمن، السمنة، الحمل، ديلزة بريتونية، مرض النسيج الضام، استئصال زائدة دودية سابق[1][2][3] |
| المظهر السريري | |
| البداية المعتادة | < سنة، > 50 سنة[2] |
| الأعراض | ألم و انتفاخ في المغبن[1] |
| المضاعفات | اختناق الفتق[1] |
| الإدارة | |
| التشخيص | يعتمد على الأعراض، والتصوير التشخيصي الطبي[1] |
| العلاج | تحفظي، جراحة[1] |
| الوبائيات | |
| انتشار المرض | 27% (ذكور), 3% (إناث)[1] |
| الوفيات | 59,800 (2015)[4] |
| تعديل مصدري - تعديل | |
الفتق الأُرْبِي أو الفتق المغبني[5][6] (بالإنجليزية: Inguinal hernia) هو نتوء محتويات جوف البطن ضمن القناة الأربية.[7][2][8] وتعتبر الفتوق الأربية من الحالات الطبية الشائعة، ويعد إصلاحها من أشيع العمليات الجراحية. تظهر أعراض الفتق في حوالي 66% من الأشخاص المصابين.[1] وقد تشمل الألم أو عدم الراحة خصوصا مع السعال، أو ممارسة الرياضة، أو حركة الأمعاء.[1] وفي كثير من الأحيان يزداد الألم سوءا على مدار اليوم ويتحسن عند الاستلقاء.[1] قد تحدث انتفاخ في منطقة المغبن ويصبح أكبر حجما مع الحزق.[1] يحدث الفتق الإربي غالبا على الجانب الأيمن. وسبب القلق الرئيسي من الفتق الإربي هو حدوث اختناق للفتق، حيث يتم إحصار إمداد الدم إلى جزء من الأمعاء، مما يسبب ألم شديد في المنطقة.[1]
وتشمل عوامل الخطر لتطوير فتق: التدخين، ومرض الانسداد الرئوي المزمن، والسمنة، والحمل، والغسيل البريتوني، وأمراض النسيج الضام، واستئصال الزائدة الدودية السابق.[1][2] حدوث الفتق مرتبط جزئيا بالوراثة، ويحدث في كثير من الأحيان عائلات معينة.[1] ومن غير الواضح ما إذا كان الفتق الإربي مرتبطا برفع الأحمال الثقيلة.[1] ويمكن تشخيص الفتق في كثير من الأحيان بناء على العلامات والأعراض.[1] وفي بعض الأحيان يتم استخدام التصوير التشخيصي الطبي لتأكيد التشخيص أو استبعاد الأسباب المحتملة الأخرى.[1]
لا يحتاج الفتق المغبني الذي لا يسبب أعراض في الذكور إلى إصلاح.[1] ولكن ينصح عموما بالإصلاح في الإناث بسبب ارتفاع معدل حدوث الفتق الفخذي التي يسبب مضاعفات أكثر.[1] وإذا حدث اختناق في الفتق يكون هناك حاجة لعملية جراحية فورية.[1] يمكن أن يتم الإصلاح عن طريق الجراحة المفتوحة أو عن طريق الجراحة بالمنظار.[1] ومن مميزات الجراحة المفتوحة أنه يمكن القيام بها تحت التخدير الموضعي بدلا من التخدير العام.[1] بينما تتميز الجراحة بالمنظار بأنها تسبب ألم أقل بعد الإجراء.[1][9]
في عام 2015، أصيب حوالي 18.5 مليون شخص بالفتق الإربي والفخذي والبطني.[10] ويصاب حوالي 27% من الذكور و3% من الإناث بالفتق الفخذي في وقت ما في حياتهم.[1] يحدث الفتق الإربي معظم الأحيان قبل سن السنة وبعد سن الخمسين.[2] وعلى الصعيد العالمي، أسفر الفتق الإربي والفخذي والبطني عن وفاة 60,000 شخص في عام 2015 و55,000 حالة وفاة في عام 1990.[4][11]
العلامات والأعراض

يحدث الفتق في شكل انتفاخ في منطقة الفخذ ويصبح أكثر وضوحا مع السعال أو الإجهاد أو الوقوف، ويختفي عند الاستلقاء. وقد يصاحبه شعور بعدم الارتياح مع مرور الوقت. عدم القدرة على إرجاع الانتفاخ لوضعه مرة أخرى في البطن يعني عادة أن الفتق محاصر الأمر الذي يتطلب جراحة طارئة.
كما يدل الألم الشديد على حدوث اختناق الفتق.
ومع تقدم تطور الفتق، قد تنزل محتويات تجويف البطن، مثل الأمعاء والكبد إليه؛ مما يسبب انسداد معوي. وإذا تم إحصار الإمداد الدموي عن جزء من الأمعاء موجود داخل الفتق يحدث نقص للتروية والغنغرينا في الأمعاء، مما قد يؤدي إلى عواقب وخيمة. ولكن لا يمكن التنبؤ بتوقيت حدوث المضاعفات.
الفسيولوجية المرضية
يتبع الفتق غير المباشر في الرجال نفس طريق نزول الخصيتين، التي تهاجر من البطن إلى كيس الصفن خلال تطوير الجهاز البولي والتناسلي. وقد يكون كبر حجم القناة الأربية، التي تنقل الخصية وتستوعب هياكل الحبل المنوي أحد الأسباب التي تجعل الرجال أكثر عرضة 25 مرات للفتق الإربي من النساء. وعلى الرغم من أن هناك عدة آليات، مثل قوة الجدار الخلفي للقناة الأربية وآليات المصراع تعادل ارتفاع الضغط داخل البطن لمنع حدوث الفتق في الأفراد العاديين، فإن الأهمية الفعلية لكل عامل لا تزال قيد المناقشة. وتعتقد المدرسة الفسيولوجية للفكر أن خطر الفتق يرجع إلى الاختلاف الفسيولوجي بين المرضى الذين يعانون من فتق وأولئك الذين لا يعانون، وهو وجود امتدادات سفاقية من قوس سفاق العضلة المستعرضة البطنية.[12]
-
فتق مغبني
-
أنواع مختلفة من فتوق مغبنية
-
حفرة مغبنية
التشخيص





هناك نوعان من الفتوق الأربية: فتق أربي مباشر وغير مباشر، وذلك حسب موقع الفتق بالنسبة للشريان الشرسوفي السفلي. يحدث الفتق الأربي المباشر في الجهة الإنسية من الأوعية الشرسوفية السفلى عندما تنفتق محتويات البطن من خلال بقعة ضعيفة في لفافة الجدار الخلفي من القناة الأربية، والتي يتم تشكيلها من قِبل اللفافة المستعرضة. بينما يحدث الفتق الأربي غير المباشر عندما تبرز محتويات البطن من خلال الحلقة الأربية العميقة في الجهة الوحشية للأوعية الشرسوفية السفلية؛ وقد يكون ذلك ناجما عن فشل الانغلاق الجنيني للناتئ الغمدي.
في حالة الفتق الأربي في الأنثى، تكون فتحة الحلقة الأربية السطحية أصغر من تلك الموجودة في الذكور. ونتيجة لذلك، فإن إمكانية حدوث الفتق من خلال القناة الأربية في الذكور أكبر بكثير؛ بسبب وجود فتحة أكبر، وبالتالي جدار أضعف بكثير تنفتق من خلاله الأمعاء.
| النوع | الوصف | العلاقة مع الأوعية الشرسوفية السفلية | مغطاة باللفافة المنوية الداخلية؟ | البداية |
|---|---|---|---|---|
| فتق مغبني غير مباشر | يبرز من خلال الحلقة الأربية ويحدث نتيجة لفشل الانغلاق الجنيني للناتئ الغمدي بعد مرور الخصية من خلاله | في الجهة الوحشية | نعم | منذ الولادة / البلوغ |
| فتق مغبني مباشر | يدخل من خلال نقطة ضعيفة في لفافة جدار البطن (مثلث هيسلباخ) | في الجهة الإنسية | لا | البلوغ |
تنتمي الفتوق الأربية بدورها إلى فتوق أصل الفخذ، التي تشمل أيضا الفتق الفخذي. لا يكون الفتق الفخذي عن طريق القناة الأربية، ولكن عن طريق قناة الفخذ، التي تسمح عادة بمرور الشريان والوريد الفخذي المشترك من الحوض إلى الساق.
في فتق أمياند، يحتوى كيس الفتق على الزائدة الدودية.

وفي فتق ليتر، يحتوى كيس الفتق على رتج ميكل. التصنيف السريري للفتق مهم أيضا، حيث يتم تصنيف الفتق إلى:
- فتق قابل للاختزال: وهو الفتق الذي يمكن إعادته مرة أخرى إلى البطن عن طريق الضغط اليدوي.
- فتق غير قابل للاختزال/ محاصر: وهو الفتق الذي لا يمكن إعادته مرة أخرى إلى البطن عن طريق الضغط اليدوي.
ويتم تصنيف الفتق غير القابل للاختزال أيضا إلى:
- فتق معرقل: حيث يتم انسداد تجويف جزء الأمعاء المنفتق.
- فتق مختنق: حيث يتم قطع إمدادات الدم عن محتويات الفتق، مما يؤدي إلى نقص التروية. وقد يكون تجويف الأمعاء مفتوح أو لا.
فتق أربي مباشر
يدخل الفتق الأربي المباشر خلال نقطة ضعيفة في لفافة جدار البطن، ويكون كيس الفتق في الناحية الإنسية من الأوعية الشرسوفية السفلى. وقد يحدث الفتق الأربي المباشر في الذكور أو الإناث، ولكن الذكور أكثر عرضة عشر مرات لحدوث الفتق الأربي المباشر.[14]
يبرز الفتق الأربي المباشر خلال منطقة ضعيفة في اللفافة المستعرضة بالقرب من الحفرة الأربية الإنسية داخل منطقة تشريحية تعرف بالمثلث الأربي أو مثلث هيسلباخ، وهي منطقة تحددها حافة العضلة المستقيمة البطنية، والرباط الأربي، والشريان الشرسوفي السفلي. هذا الفتق قادر على الخروج عن طريق حلقة الأربية السطحية، ولكنه غير قادر على الامتداد إلى كيس الصفن.
عندما يعاني المريض من فتق مباشر وغير مباشر في نفس الوقت، يسمى الناتج فتق «البنطال» لأنه يبدو شبيه بالبنطال، ويمكن إصلاح العيوب بشكل منفصل أو معا.
يميل الفتق المباشر إلى الحدوث في منتصف العمر وفي كبار السن، حيث أن جدران البطن تضعف مع التقدم في السن. وذلك على النقيض من الفتق غير المباشر الذي يمكن أن يحدث في أي سن بما في ذلك الشباب، حيث تتضمن الأسباب جانب خلقي عندما تكون القناة الأربية مفتوحة بدرجة أكبر مقارنة مع الأفراد أقل عرضة للفتق غير المباشر.[15][16] وتشمل عوامل الخطر الإضافية: الإمساك المزمن، وزيادة الوزن/ السمنة، والسعال المزمن، والتاريخ العائلي، ونوبات سابقة من الفتق الأربي المباشر.[14]
فتق أربي غير مباشر


ينتج الفتق الأربي غير المباشر عن فشل الانغلاق الجنيني للحلقة الأربية العميقة بعد مرور الخصية من خلالها. ويبرز من خلال الحلقة الأربية السطحية مثل الفتوق الأربية الأخرى. وهذا هو السبب الأكثر شيوعا للفتق المغبني.
في الجنين الذكر، يعطي البريتون غطاء للخصية عند مرورها من خلال هذه الحلقة مكونا اتصال مؤقت يسمى الناتئ الغمدي. في التطور الطبيعي، يتم انغلاق الناتئ الغمدي بعد نزول الخصية بالكامل. ويطلق على الغطاء الدائم من الصفاق الذي يظل حول الخصية الغلالة الغمدية. وتبقى الخصية متصلة بالأوعية الدموية الخاصة بها والأسهر، التي تشكل الحبل المنوي، وتنزل الخصية عبر القناة الأربية إلى كيس الصفن.
وتبقى الحلقة الأربية العميقة الموجودة في بداية القناة الأربية بمثابة فتحة في اللفافة المستعرضة، وتشكل الجدار الداخلي اللفافي للحبل المنوي. عندما تكون الفتحة أكبر من اللازم لمرور الحبل المنوي، يحدث الفتق الأربي غير المباشر. ويمكن اعتبار نتوء البريتون من خلال الحلقة الأربية الداخلية طمس غير مكتمل للناتئ الغمدي.
في الفتق الأربي غير المباشر، يمر النتوء من خلال الحلقة الأربية العميقة ويقع على الجانب الوحشي للشريان الشرسوفي السفلي. وبالتالي، لا يضعف الوتر المشترك.
وهناك ثلاثة أنواع رئيسية من الفتق الأربي غير المباشر:
- القيلة الأربية: في هذه الحالة يكون الفتق محدودا في القناة الأربية.
- الحبلي: هنا يتم انغلاق الناتئ الغندي عند الطرف السفلي فقط فوق البربخ. ويمكن الشعور بمحتويات كيس الفتق بشكل منفصل عن الخصية التي تقع تحت الفتق.
- كامل (أو غمدي): هنا يكون الناتئ الغمدي مفتوح بأكمله. ويكون كيس الفتق متصل مع الغلالة الغمدية للخصية. وينزل الفتق إلى أسفل كيس الصفن ويكون من الصعب التفريق بين الخصية والفتق.
تحدث الفتوق المغبنية في الإناث بنسبة 4% فقط. ولا يزال الفتق الأربي غير المباشر هو الفتق الأكثر شيوعا في الإناث. إذا كانت المرأة لديها فتق أربي غير مباشر، تكون الحلقة الأربية الداخلية مفتوحة، وهو أمر غير طبيعي للإناث. ولا يسمى نتوء البريتون في النساء «الناتئ الغمدي»؛ لأن هذا الهيكل مرتبط بهجرة الخصية إلى كيس الصفن. ولكن يسمى كيس فتق. الوجهة النهائية لمحتويات الفتق في النساء هي الشفاه الكبيرة على نفس الجانب، ويمكن للفتق تكبير شفاه واحدة بشكل كبير إذا سُمح له بالتقدم.
بعد الاشتباه في التشخيص، غالبا ما يتم تأكيد ذلك عن طريق التصوير الطبي. وعندما يتم التقييم بالموجات فوق الصوتية أو بالتصوير المقطعي أو التصوير بالرنين المغناطيسي، يكون الفرق الرئيسي في تشخيص الفتق الأربي غير المباشر هو التمايز عن الأورام الشحمية في الحبلي المنوي، حيث أن كلا منهما يمكن أن يحتوي على دهون فقط وقد تمتد على طول القناة الأربية في كيس الصفن.[18]
في التصوير المقطعي المحوري، تنشأ الأورام الشحمية في الناحية الوحشية الخلفية من الحبل، وتقع داخل العضلات المشمرة، في حين أن الفتق الأربي يكمن في الناحية الإنسية الأمامية من الحبل ولا يقع في العضل. وقد تظهر الأورام الشحمية الكبيرة غير مميزة، حيث أن الدهون تتخطى الحدود التشريحية، لكنها لا تغير وضعها بالسعال أو الحزق.[18]
التشخيص التفريقي
يشمل التشخيص التفريقي لأعراض الفتق الأربي الظروف المحتملة التالية:[19]
- فتق فخذي
- التهاب البربخ
- انفتال الخصية
- ورم شحمي
- تضخم العقد اللمفية
- خراج المغبن
- توسع الوريد الصافن الكبير
- دوالي الخصية
- قيلة مائية
- أم الدم
- أم الدم الكاذبة
- خصية هاجرة
العلاج
تحفظي
لا يوجد حاليا أي توصية طبية حول كيفية إدارة حالة الفتق الأربي في البالغين، ويرجع ذلك إلى حقيقة أنه حتى وقت قريب[20][21] كان يوصى بالجراحة الاختيارية. ويهدف حزام الفتق إلى احتواء الفتق الأربي القابل للاختزال داخل البطن، ولكنه لا يعتبر علاجا، وإذا كان صلب ودخل في فتحة الفتق قد يسبب تندب وتوسيع الفتحة. وبالإضافة إلى ذلك، فإن معظم الأحزمة ذات تصاميم قديمة وليست قادرة على الاحتواء الفعال للفتق في جميع الأوقات، لأن حفاضاتهم القطنية لا تبقى على اتصال مع الفتق بشكل دائم. ويتم صنع مجموعة أكثر حداثة من الأحزمة مع حفاضات قطنية مسطحة غير توغلية مع ضمان حفظ الفتق بشكل آمن خلال جميع الأنشطة. وعلى الرغم من أنه لا يوجد حتى الآن أي دليل على أن مثل هذه الأجهزة يمكن أن تمنع الفتق الأربي من التقدم، فقد وصفت من قِبل المستخدمين على أنها توفر المزيد من الثقة والراحة عند تنفيذ المهام التي تتطلب مجهود جسدي. يزيد الحزام أيضا من احتمال حدوث مضاعفات، والتي تشمل خنق الفتق، وضمور الحبل المنوي، وضمور هوامش اللفافة، مما يسمح بكبر العيب وجعل الإصلاح اللاحق أكثر صعوبة.[22] ومن المرجح أن تزيد شعبيته، لأن العديد من الأفراد المصابين بفتوق صغيرة غير مؤلمة يؤخرون جراحة الفتق الآن بسبب خطر متلازمة آلام ما بعد خياطة الفتق.[23] كما توفر السراويل المرنة التي يستخدمها الرياضيون دعما مفيدا للفتوق الصغيرة.
جراحي

يسمى التصحيح الجراحي للفتق الإربي إصلاح الفتق. وهو غير مستحسن في حالات الفتق ذو الحد الأدنى من الأعراض، والتي ينصح فيها بالانتظار الحذر، وذلك بسبب خطر متلازمة ألم ما بعد خياطة الفتق. ويتم إجراء الجراحة عادة كجراحة خارجية. وهناك العديد من الإستراتيجيات الجراحية التي يمكن وضعها في الاعتبار أثناء التخطيط لإصلاح الفتق الإربي منها استخدام شبكة (اصطناعية أو بيولوجية)، والإصلاح المفتوح، واستخدام تنظير البطن، ونوع التخدير (العام أو الموضعي)، وملاءمة الإصلاحات الثنائية، وما إلى ذلك. منظار البطن هو الأكثر شيوعا للحالات غير الطارئة، ولكن قد يكون الإصلاح بالفتح مع الحد الأدنى من التوغل أقل في حدوث حالات الغثيان وألم ما بعد العملية. خلال الجراحة التي تجري تحت التخدير الموضعي، يُطلب من المريض السعال والحزق أثناء الإجراء للمساعدة في إثبات أن الإصلاح يتم دون شد وصوت.[7]
يؤدي الإمساك بعد إصلاح الفتق إلى الحزق لتفريغ الأمعاء، مما يسبب الألم، والخوف من أن تتمزق الغرز. وتجعل مسكنات الأفيونيات الإمساك أسوأ. لذا فإن تعزيز حركة سهلة للأمعاء بعد العملية مهم.
وينصح دائما بالتصحيح الجراحي للفتق الإربي في الأطفال.[24]
وتحمل الجراحة الطارئة للفتق المحصور والمختنق مخاطر أعلى بكثير من الجراحات الاختيارية المخطط لها. وعلى الرغم من أن خطر حدوث إحصار الفتق منخفض، فإنه يحدث بنسبة 0.2% سنويا.[25] ومن ناحية أخرى، فإن الجراحة لديها خطر الإصابة بألم ما بعد العملية (10-12٪)، وهذا هو سبب التوصية بالانتظار الحذر في حالات الفتق ذات الحد الأدنى من الأعراض في الذكور.[25][26] ولكن إذا كانوا يشعرون بعدم الراحة أثناء القيام بالأنشطة البدنية أو أنهم يتجنبون القيام بها بشكل روتيني بسبب الخوف من الألم، فيجب عليهم السعى للتقييم الجراحي.[27] أما بالنسبة للمرضى الإناث، فيُنصح بالجراحة حتى مع عدم وجود أعراض.[28]
وبائيات
الفتق المغبني المباشر هو أقل شيوعا (~ 25-30% من الفتق المغبني) وعادة ما يحدث في الرجال فوق سن 40.
والرجال معرضون للفتق المغبني 8 مرات أكثر من النساء.[29]
انظر أيضًا
مراجع
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط ظ ع غ ف ق ك ل Fitzgibbons RJ، Jr؛ Forse، RA (19 فبراير 2015). "Clinical practice. Groin hernias in adults". The New England Journal of Medicine. ج. 372 ع. 8: 756–63. DOI:10.1056/NEJMcp1404068. PMID:25693015.
- ^ أ ب ت ث ج Domino، Frank J. (2014). The 5-minute clinical consult 2014 (ط. 22nd). Philadelphia, Pa.: Wolters Kluwer Health/Lippincott Williams & Wilkins. ص. 562. ISBN:9781451188509. مؤرشف من الأصل في 2019-12-10.
- ^ Burcharth J، Pommergaard HC، Rosenberg J (2013). "The inheritance of groin hernia: a systematic review". Hernia. ج. 17 ع. 2: 183–9. DOI:10.1007/s10029-013-1060-4. PMID:23423330.
- ^ أ ب GBD 2015 Mortality and Causes of Death، Collaborators. (8 أكتوبر 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. ج. 388 ع. 10053: 1459–1544. DOI:10.1016/S0140-6736(16)31012-1. PMC:5388903. PMID:27733281.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة) - ^ Al-Qamoos القاموس | English Arabic dictionary / قاموس إنجليزي عربي نسخة محفوظة 01 فبراير 2018 على موقع واي باك مشين.
- ^ قاموس مرعشي الطبي نسخة محفوظة 01 يناير 2018 على موقع واي باك مشين.
- ^ أ ب "Inguinal Hernia". مؤرشف من الأصل في 2013-02-17. اطلع عليه بتاريخ 2017-12-24.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ أ ب ت "UOTW #16 - Ultrasound of the Week". Ultrasound of the Week. 2 سبتمبر 2014. مؤرشف من الأصل في 2017-08-09. اطلع عليه بتاريخ 2017-05-27.
- ^ Simons MP، Aufenacker T، Bay-Nielsen M، وآخرون (أغسطس 2009). "European Hernia Society guidelines on the treatment of inguinal hernia in adult patients". Hernia. ج. 13 ع. 4: 343–403. DOI:10.1007/s10029-009-0529-7. PMC:2719730. PMID:19636493.
- ^ GBD 2015 Disease and Injury Incidence and Prevalence، Collaborators. (8 أكتوبر 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. ج. 388 ع. 10053: 1545–1602. DOI:10.1016/S0140-6736(16)31678-6. PMC:5055577. PMID:27733282.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة) - ^ GBD 2013 Mortality and Causes of Death، Collaborators (17 ديسمبر 2014). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. ج. 385 ع. 9963: 117–71. DOI:10.1016/S0140-6736(14)61682-2. PMC:4340604. PMID:25530442.
{{استشهاد بدورية محكمة}}:|مؤلف1-الأول=باسم عام (مساعدة) - ^ Desarda MP (2003). "Surgical physiology of inguinal hernia repair—a study of 200 cases". BMC Surg. ج. 3: 2. DOI:10.1186/1471-2482-3-2. PMC:155644. PMID:12697071. مؤرشف من الأصل في 2015-09-24.
- ^ "UOTW#40 - Ultrasound of the Week". Ultrasound of the Week. 9 مارس 2015. مؤرشف من الأصل في 2019-05-18.
- ^ أ ب "Direct Inguinal Hernia". University of Connecticut. مؤرشف من الأصل في 2017-10-25. اطلع عليه بتاريخ 2012-05-06.
- ^ James Harmon M.D. Lecture 13. Human Gross Anatomy. University of Minnesota. September 4, 2008.
- ^ What Is a Hernia? Types, Symptoms (Pain), and Surgery نسخة محفوظة 14 نوفمبر 2006 على موقع واي باك مشين.
- ^ "UOTW#40 - Ultrasound of the Week". Ultrasound of the Week. مؤرشف من الأصل في 2017-08-09.
{{استشهاد ويب}}: الوسيط غير المعروف|الناريخ=تم تجاهله (مساعدة) - ^ أ ب Burkhardt، J. H.؛ Arshanskiy، Y؛ Munson، J. L.؛ Scholz، F. J. (2011). "Diagnosis of inguinal region hernias with axial CT: The lateral crescent sign and other key findings". RadioGraphics. ج. 31 ع. 2: E1–12. DOI:10.1148/rg.312105129. PMID:21415178.
- ^ Trudie A Goers; Washington University School of Medicine Department of Surgery; Klingensmith, Mary E; Li Ern Chen; Sean C Glasgow (2008). The Washington manual of surgery. Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. ISBN:0-7817-7447-0.
{{استشهاد بكتاب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Simons، M. P.؛ Aufenacker، T.؛ Bay-Nielsen، M.؛ Bouillot، J. L.؛ Campanelli، G.؛ Conze، J.؛ Lange، D.؛ Fortelny، R.؛ وآخرون (2009). "European Hernia Society guidelines on the treatment of inguinal hernia in adult patients". Hernia. ج. 13 ع. 4: 343–403. DOI:10.1007/s10029-009-0529-7. PMC:2719730. PMID:19636493.
- ^ Rosenberg، J؛ Bisgaard، T؛ Kehlet، H؛ Wara، P؛ Asmussen، T؛ Juul، P؛ Strand، L؛ Andersen، FH؛ وآخرون (2011). "Danish Hernia Database recommendations for the management of inguinal and femoral hernia in adults". Danish Medical Bulletin. ج. 58 ع. 2: C4243. PMID:21299930.
- ^ Purkayastha S, Chow A, Athanasiou T, Tekkis P, Darzi A؛ Chow؛ Athanasiou؛ Tekkis؛ Darzi (2008). "Inguinal hernia". Clin Evid (Online). ج. 2008. PMC:2908002. PMID:19445744. مؤرشف من الأصل في 2012-07-28.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Aasvang E, Kehlet H؛ Kehlet (يوليو 2005). "Chronic postoperative pain: the case of inguinal herniorrhaphy". Br J Anaesth. ج. 95 ع. 1: 69–76. DOI:10.1093/bja/aei019. PMID:15531621. مؤرشف من الأصل في 2013-07-13.
- ^ Pediatric Surgery - Inguinal Hernia نسخة محفوظة 29 أبريل 2018 على موقع واي باك مشين.
- ^ أ ب Fitzgibbons RJ، Giobbie-Hurder A، Gibbs JO، وآخرون (يناير 2006). "Watchful waiting vs repair of inguinal hernia in minimally symptomatic men: a randomized clinical trial". JAMA. ج. 295 ع. 3: 285–92. DOI:10.1001/jama.295.3.285. PMID:16418463. مؤرشف من الأصل في 2012-05-13.
- ^ Simons، MP؛ Aufenacker، TJ؛ Berrevoet، F؛ Bingener، J؛ Bisgaard، T؛ Bittner، R؛ Bonjer، HJ؛ Bury، K؛ Campanelli، G (2017). World guidelines for groin hernia management (PDF). مؤرشف من الأصل (PDF) في 2018-04-17.
- ^ Brooks، David. "Overview of treatment for inguinal and femoral hernia in adults". www.uptodate.com. مؤرشف من الأصل في 2017-12-26. اطلع عليه بتاريخ 2017-11-19.
- ^ Rosenberg، Jacob؛ Bisgaard، Thue؛ Kehlet، Henrik؛ Wara، Pål؛ Asmussen، Torsten؛ Juul، Poul؛ Strand، Lasse؛ Andersen، Finn Heidmann؛ Bay-Nielsen، Morten (فبراير 2011). "Danish Hernia Database recommendations for the management of inguinal and femoral hernia in adults". Danish Medical Bulletin. ج. 58 ع. 2: C4243. ISSN:1603-9629. PMID:21299930. مؤرشف من الأصل في 2019-10-15.
- ^ "Inguinal hernia". عيادة مايو. 11 أغسطس 2017. مؤرشف من الأصل في 2018-01-09.
روابط خارجية
| في كومنز صور وملفات عن: فتق مغبني |


